Das Hüftgelenk ist eine Sonderform des Kugelgelenks und ermöglicht als solches Bewegungen in allen Ebenen des Raumes. Durch seine zentrale Lage nahe der Körpermitte spielt es bei allen Aktivitäten des Lebens eine wichtige Rolle – Schmerzen und Bewegungseinschränkungen des Hüftgelenks beeinträchtigen uns deshalb besonders stark. Sie sind oft die Folge einer Hüftgelenks- oder Coxarthrose, bei der sich das Gelenk über einen längeren Zeitraum abnutzt.
Arthrose als Grund für ein künstliches Hüftgelenk
Normalerweise überzieht eine vollständige, elastische, idealglatte Knorpelschicht Gelenkkopf und Pfanne. Der Knorpel ermöglicht geschmeidige Bewegungen und federt Stöße ab. Er wird vorwiegend über die Gelenkflüssigkeit ernährt, da er keine eigenen Blutgefäße hat. Der Abnutzungsprozess bei einer Arthrose wird hauptsächlich durch Übergewicht, Bewegungsmangel, wiederholte Fehlbelastungen und Unfälle ausgelöst. Der Patient bemerkt dies meist durch langsam zunehmende Schmerzen bei oder nach körperlichen Belastungen wie längerem Gehen, Bergabgehen oder Treppensteigen. Bei näherer Untersuchung lassen sich oft Bewegungseinschränkungen im Hüftgelenk feststellen. Sie beginnen weitgehend unbemerkt, prägen aber das Bild der fortgeschrittenen Hüftarthrose mit.
Künstliches Hüftgelenk nach Oberschenkelhalsbruch
Drei Viertel der künstlichen Hüften werden notwendig, weil die Arthrose, der Abnutzungsprozess, das Gelenk stark geschädigt hat. Weitere 50.000 künstliche Hüften setzen Unfallchirurgen und Orthopäden ein, nachdem sich die Betroffenen eine Schenkelhalsfraktur zugezogen haben. Die meisten Patienten, die sich für eine künstliche Hüfte entscheiden, haben das 70. Lebensjahr überschritten. Etwa ein Fünftel der Patienten mit einem neuen Hüftgelenk ist allerdings jünger als 50 Jahre.
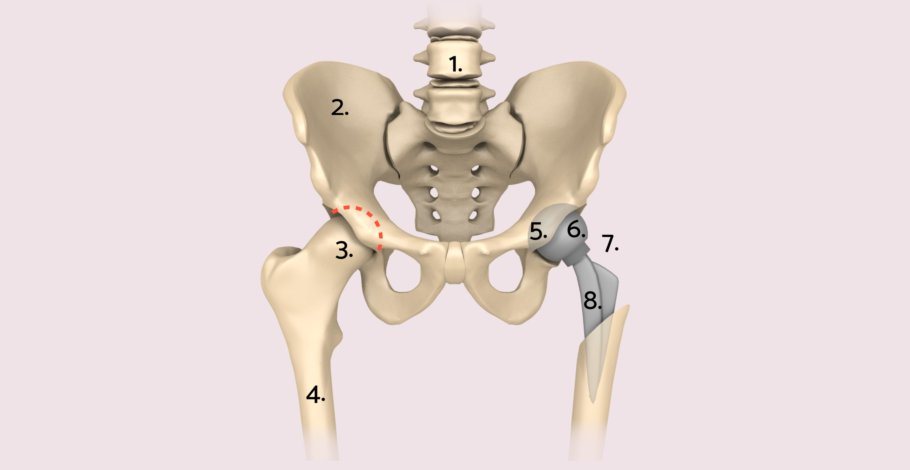
1. Wirbelsäule 2. Beckenknochen 3. Oberschenkelkopf 4. Oberschenkelknochen (Femur) 5. Gelenkpfanne 6. Gelenkkugel 7. Konus 8. Schaft
WELCHE PROTHESE ALS KÜNSTLICHES HÜFTGELENK?
Die Hüftgelenksendoprothese ist einer der häufigsten und erfolgreichsten operativen Eingriffe in der Medizin überhaupt: Etwa neun von zehn operierten Patienten freuen sich nach dem Gelenkersatz über ein schmerzfreies Leben mit normaler Beweglichkeit. In den 1960er Jahren begann mit der Entwicklung von künstlichen Hüftgelenken deren routinemäßiger Einbau. Weitere Gelenke wie Knie, Schulter und Sprunggelenk folgten. Ein entscheidender Schritt war im Jahr 1964 die Einführung von „Knochenzement“ (eigentlich Acrylharz, Polymethylmethacrylat), um das Fremdmaterial im Knochen zu verankern.
WORAUS BESTEHT DAS KÜNSTLICHE HÜFTGELENK?
Heute können Ärzte und Patienten zwischen unterschiedlichen Modellen, Materialien sowie Operationsmöglichkeiten und Verankerungstechniken wählen. Am häufigsten besteht das Kunstgelenk aus einem stielförmigen Schaft, der im Oberschenkelknochen befestigt wird. Auf den Hals des Schaftes wird ein Kopf aufgesetzt. Das Gegenstück bildet die künstliche Gelenkpfanne. Für sämtliche Komponenten stehen unterschiedliche Materialien zur Verfügung. Schaft und Pfanne können mithilfe von Zement oder zementfrei verankert werden – oder beide Verfahren werden bei der sogenannten Hybrid-Endoprothese miteinander kombiniert.
Heute werden mit einer Ausnahme nur noch Vollprothesen eingesetzt. Andere Verfahren haben sich nicht bewährt. Die erwähnte Ausnahme ist die sog. Duokopfprothese, die aus Schaft, Kopf und Pfanne in einem Bauteil besteht und nur im Schaft verankert wird. Die Kunstpfanne gleitet in der unveränderten Hüftpfanne des Patienten. Dieses Modell wird hauptsächlich zum Hüftkopfersatz nach Oberschenkelhalsbruch eingesetzt. Sein Vorteil ist die kürzere Operationszeit.
Totalendoprothese des Hüftgelenks (Hüft-TEP)
Die typische, weitaus am häufigsten verwendete Totalendoprothese des Hüftgelenks (kurz: Hüft-TEP) besteht aus drei Komponenten: dem Oberschenkelschaft, der Hüftpfanne und dem Gelenkkopf, der auf dem Oberschenkelschaft sitzt. Bei dem Eingriff werden die arthrotisch veränderten Gelenkanteile entfernt und durch Implantate ersetzt. Der operative Eingriff dauert im Idealfall zwischen 40 und 50 Minuten.
Die für eine Hüftgelenksendoprothese verwendeten Hüftpfannen bestehen heute meist aus einer metallischen Schale, die üblicherweise aus Titan gefertigt ist, und dem Inlay aus hochvernetztem Polyethylen (alternativ aus Keramik). Der Operateur presst die Schale entweder zementfrei in den Knochen (sog. Press-fit-Verfahren) oder verankert sie mit Knochenzement. Bei schwierigen Verhältnissen kann er die Schale zusätzlich mit Schrauben verankern. Dazu stehen ihm spezielle Pfannenmodelle zur Verfügung.
Der Prothesenschaft besteht aus Stiel, Korpus und Hals. Der Stiel ist je nach Modell unterschiedlich lang; auch verschiedene Formvarianten sind verfügbar. Korpus und Stiel des Prothesenschafts werden im Markraum des Oberschenkelknochens verankert. Auch hier gibt es die Möglichkeit, dies zementfrei oder mithilfe von Knochenzement vorzunehmen. Auf den konisch geformten Prothesenhals wird der Keramikkopf aufgesetzt. In vielen Fällen ist die sofortige Vollbelastung nach Protheseneinbau möglich. Bei schwierigen Verhältnissen kann es erforderlich sein, für einige Wochen eine Entlastung (Teilbelastung) des operierten Beins an Unterarmgehstützen einzuhalten.
Zementfreie Kurzschaftprothesen für die Hüft-TEP
Seit einigen Jahren verwenden Operateure auch zementfreie Kurzschaftprothesen. Wie der Name schon andeutet, ist der Stiel des Kurzschaftes kürzer als bei herkömmlichen Prothesen. Kurzschäfte folgen meist einem anderen biomechanischen Prinzip als Langschäfte. Die Idee dahinter: Sollte später einmal ein Wechsel des Implantats notwendig sein, steht dem Operateur mehr Knochen zur Verfügung, um das Folgeimplantat sicher zu verankern. Auch könnte der Ausbau der Prothese einfacher gelingen. Da solch ein Wechsel vor allem bei jüngeren Menschen wahrscheinlicher ist, wird der Einsatz eines Kurzschaftes insbesondere bei ihnen vorgenommen.
Materialien bei Totalendoprothese des Hüftgelenks (Hüft-TEP)
Bei der Herstellung von Endoprothesen kommen Metalle (Titan, Edelstahllegierungen), Kunststoffe (Polyethylen) und Keramik zur Anwendung. Die wichtigsten Anforderungen an ein Implantat während seiner Verweildauer im Körper sind die Bioverträglichkeit und Biofunktionsfähigkeit. Die Haltbarkeit der Hüftprothese wird vor allem von der Kombination an Materialien, bestimmt, die bei Bewegung direkt aufeinander gleiten (sog. Gleitpaarung). Am häufigsten wird die Keramik-Kunststoff-Gleitpaarung verwendet: Der härtere Prothesenkopf aus Keramik gleitet im weicheren Pfanneninlay aus hochvernetztem Polyethylen.
Oberflächenersatz bei künstlichem Hüftgelenk (Kappenprothese, McMinn-Prothese)
In seltenen Ausnahmefällen wird statt der Implantation eines Oberschenkelschaftes lediglich der geschädigte Hüftgelenkkopf überkront. Infolge dessen fällt der auf den Schenkelhals aufgesetzte Prothesenkopf relativ groß aus. Um den Substanzverlust im Becken gering zu halten, wird eine möglichst dünne Pfannenschale aus Metall verwendet. So entsteht eine Gleitpaarung aus Metall (Hüftkopf) und Metall (Gelenkpfanne).
Die Vorteile dieses Konzepts liegen in dem geringeren knöchernen Substanzverlust, fehlendem Kunststoffabrieb und der geringen Luxationsneigung. Von Nachteil ist der Metallabrieb, der zu lokalen (Granulome) oder systemischen (Allergie, Schwermetallvergiftung) Fremdkörperreaktionen führen kann. Die Methode stellt derzeit eine selten gewählte Alternative zur klassischen Hüft-TEP dar.
Duokopfprothese (nach Oberschenkelhalsbruch)
Ein Oberschenkelhalsbruch wird heute in aller Regel operativ versorgt. Dem Operateur stehen mehrere Methoden zur Verfügung, um eine stabile Verbindung der zerbrochenen Knochenanteile zu erzielen. Falls das Gelenk des Patienten nicht erhalten werden kann, kommt ein endoprothetischer Gelenkersatz infrage. Je nach Schädigungsgrad wird entweder nur der Hüftkopf (Duokopfprothese) ersetzt oder Hüftkopf und Hüftpfanne (Total-Endoprothese, siehe dort). Die Duokopfprothese bietet gerade bei der Behandlung von älteren Menschen Vorteile:
• kürzere Operationszeiten, kürzere Narkosedauer
• geringerer Blutverlust
• niedrigeres Operationsrisiko / niedrigere Komplikationsrate
Der Prothesenschaft der Duokopfprothese kann zementiert oder zementfrei verankert werden.
Ablauf der Operation bei der Hüft-TEP
Bei der Hüftendoprothetik kommen drei Hauptzugänge zur Anwendung: vorderer, seitlicher und hinterer Zugang. Für sämtliche Zugänge gibt es Pro- und Contra-Argumente. Der Operateur entscheidet, welchen Zugangsweg er für den am besten geeigneten hält. Er entfernt die erkrankten Gelenkteile und setzt stattdessen künstliche Elemente ein. Dies sind in der Regel Hüftpfanne und Hüftschaft. Die Hüftpfanne wird ins Becken eingesetzt und dort fixiert (zementiert, gepresst oder geschraubt). Der Hüftschaft erhält einen Kugelkopf.
Minimalinvasive Hüft-TEP?
In den letzten Jahren haben sich weichteilschonende, minimalinvasive Zugangswege weltweit in der operativen Medizin durchgesetzt. Bei Anwendung dieser Techniken wird angestrebt, dass die Patienten kleinere Narben, weniger Schmerzen und einen geringeren Blutverlust haben.
Die endoprothetische Chirurgie stellt verschiedenste Anforderungen an den Operateur. Neben dem möglichst gewebeschonenden Freilegen des Operationsgebiets, der sorgfältigen Blutstillung, der achsengerechten Positionierung der Schnittebenen müssen die Implantate dreidimensional korrekt eingebracht werden. Dafür ist ein ausreichendes Sichtfeld auf das Operationsfeld erforderlich. Insofern sind den minimalinvasiven Techniken Grenzen gesetzt. Anders als bei der restlichen Chirurgie bezieht sich der Begriff der minimalinvasiven Endoprothetik deshalb nicht allein auf die Länge des Hautschnitts, sondern auch auf die maximale Schonung der Muskulatur und sonstiger Gewebestrukturen des Hüftgelenks.
Die Weiterentwicklung von Instrumenten und vielfältige Erfahrungen bei den minimalinvasiven Techniken haben mittlerweile dazu geführt, dass in den meisten Fällen mit deutlich kürzeren Hautschnitten operiert werden kann, ohne Kriterien der Sorgfalt zu vernachlässigen.
Totalendoprothese des Hüftgelenks mit Navigation
Im klinischen Alltag haben sich sogenannte bildfreie Navigationssysteme etabliert. Sie verwenden Infrarotkameras und kommen ohne belastende Röntgenstrahlung aus. Dem orthopädischen Chirurgen bieten sie die Möglichkeit, die dreidimensionale Stellung der Einzelkomponenten verlässlich zu kontrollieren. Ziel des Einsatzes von Navigationssystemen ist eine Implantatpositionierung, die sich an der individuellen Anatomie des Patienten ausrichtet und so zu einer verbesserten postoperativen Funktion und zu einem optimierten Bewegungsumfang führt.
Risiken bei der Totalendoprothese des Hüftgelenks
Das renommierte Fachjournal Lancet bezeichnete im Jahr 2007 den Gelenkersatz als die „Operation des 21. Jahrhunderts“. Mittlerweile halten Prothesen durchschnittlich 15 bis 20 Jahre, oft auch länger. Neben der Haltbarkeit der Prothese sind für den Erfolg eines künstlichen Gelenks mögliche Komplikationen interessant. Zu den schwerwiegendsten Risiken einer Gelenkersatzoperation zählen:
• Infektionen (früh, spät; oberflächlich, tief),
• die Bildung von Blutgerinnseln in einer Beinvene(Thrombose, ggf. Embolie)
• sogenannte aseptische Prothesenlockerungen (ohne Infekt)
Risiko von Infektionen und Thrombosen nach einer Hüft-TEP
Entscheidend für die Prognose ist das möglichst frühzeitige Erkennen einer Komplikation und deren unmittelbar einsetzende angemessene Behandlung. Infektionen machen eine Behandlung mit Antibiotika erforderlich. Bei tief liegenden Infektionen kann der teilweise oder vollständige Ausbau der Prothese nötig werden. Thrombosen werden mit speziellen Ultraschalluntersuchungen erkannt und mit Medikamenten behandelt, welche die Gerinnungsfähigkeit des Blutes herabsetzen.
Jährlich werden in Deutschland etwa 24.000 künstliche Hüft- und rund 16.000 künstliche Kniegelenke ausgewechselt. Etwa der Hälfte der Fälle liegt eine Infektion zugrunde, darüber hinaus sind aseptische Lockerungen (Lockerung ohne Infektion) und andere mechanische Ursachen für den Prothesenwechsel verantwortlich.
Die Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie (DGOOC) hat Operationszentren zertifiziert, die garantieren, dass erfahrene Operateure alle Eingriffe betreuen, sämtliche Arbeitsschritte dokumentiert werden und das Personal regelmäßig geschult wird. Die Fallzahlen der Zentren sind öffentlich zugänglich.
Nach der Operation
Die Frührehabilitation beginnt noch im Krankenhaus direkt nach dem Eingriff: Schon am Tag nach der Operation beginnt das Gangtraining an Unterarmgehstützen oder mit einem Rollator / Gehwagen unter physiotherapeutischer Anleitung. In einem Teil der Fälle verordnet der Operateur die (Teil-)Entlastung des operierten Beins für wenige Wochen. Der Krankenhausaufenthalt beträgt durchschnittlich etwa sieben Tage, bei Komplikationen oder nach einer Prothesenwechseloperation auch länger. An den Klinikaufenthalt schließt sich eine mehrwöchige Rehabilitation an, um den schnellen und erfolgreichen Wiedereinstieg in das Alltagsleben zu ermöglichen.
Bewegung ohne Schmerzen nach der Hüft-TEP
Nach einem künstlichen Gelenkersatz sollte die schmerzfreie Bewegung möglichst ohne Gehhilfen nach sechs bis acht Wochen, spätestens drei Monaten wieder möglich sein. Auch wohldosierte sportliche Aktivitäten stellen in den meisten Fällen kein Problem dar (Wandern, Walking, Golf, Radfahren, Schwimmen, Krafttraining etc.). Allerdings sind Kunstgelenke keine Sportgelenke und sollten mit Sorgfalt und Umsicht behandelt werden. Je besser dies gelingt, desto höher sind die Chancen, dass ein Kunstgelenk über viele Jahre und im besten Fall ein Leben lang hält.
Mitentscheidend für den Behandlungserfolg sind aber auch das Verhalten und der Lebensstil des Patienten. Gewichtskontrolle, Kraftaufbau, Koordinationsschulung (Gangbild) sowie Art und Umfang des täglichen Gebrauchs sind Faktoren, die allein in der Hand des Patienten.
Reha-Maßnahmen nach der Totalendoprothese des Hüftgelenks
Eine mehrwöchige intensive Rehabilitation beginnt direkt im Anschluss an den Klinikaufenthalt (meist eine Woche nach der Operation). Sie soll einen kontinuierlichen Heilungsprozess und einen zielorientierten Aufbau der motorischen Fähigkeiten des Patienten gewährleisten. Hier werden Schmerzen behandelt, die Wundheilung kontrolliert, die Muskulatur stabilisiert und die Koordination geschult. Gesundheitszustand, häusliche Versorgung und mögliche Komplikationen entscheiden, ob ein Patient die Rehabilitation in stationärer (Aufenthalt in der Rehabilitationsklinik mit Vollversorgung und therapeutischen Anwendungen) oder ambulanter Form (zu Hause wohnen, Behandlungen in einer oder mehreren therapeutischen Praxen) durchführt. Die Organisation der Rehabilitation übernimmt der Sozialdienst des Krankenhauses in Abstimmung mit Operateur und Patient; die Kosten trägt die Krankenversicherung.